Detectándolas a tiempo, las personas con mucopolisacaridosis pueden vivir mejor
. Son un conjunto de enfermedades genéticas, crónicas y discapacitantes. Quienes la presentan, tienen manifestaciones como deformidad esquelética, muy baja estatura, rigidez en las articulaciones, hipoacusia, infecciones respiratorias, hernias, soplos cardíacos, aumento de tamaño del hígado y, en algunos tipos, retraso intelectual severo.
· Es de vital importancia detectar a tiempo esta condición, para así poder realizar una intervención terapéutica antes de que se generen daños irreversibles, contribuyendo así a ralentizar el avance de la enfermedad.
· Desde el laboratorio Shire, acompañan el Día Mundial y se suman a los esfuerzos por aumentar la concientización de las MPS.
Hoy, martes 15 de mayo se conmemora el Día Mundial de las mucopolisacaridosis (MPS), un conjunto de enfermedades genéticas, crónicas y discapacitantes. Los especialistas aseguran que el diagnóstico temprano es fundamental, ya que en algunos tipos de MPS se puede intervenir antes de que se generen daños irreversibles, contribuyendo así a ralentizar el avance de la enfermedad y mejorar la calidad de vida de los pacientes. El laboratorio Shire se suma a esta acción de concientización en la búsqueda de que más pacientes tengan una mejor calidad de vida.
Un inconveniente con el que se encuentran los pacientes y sus familias es que suele haber varios obstáculos para llegar a la detección, que puede demorar años. Como se trata de una enfermedad poco frecuente (EPOF), en ocasiones los profesionales de la salud en un primer momento no la sospechan, entonces su diagnóstico se da en estadios más avanzados, cuando las manifestaciones de la enfermedad son más evidentes y ya se han producido daños permanentes en la salud.
El Dr. Alejandro Fainboim, médico pediatra y Coordinador del Hospital de Día Polivalente del Hospital de Niños ‘Ricardo Gutiérrez’, destacó que “ante sospechas clínicas, se puede realizar el diagnóstico. Por este motivo, es importante que los pediatras la conozcan. Por lo general, los modelos que les presentan a los médicos son de pacientes adultos, cuya patología se encuentra avanzada. Sin embargo, es ideal arribar al diagnóstico cuando aún no se han manifestado los signos y síntomas más evidentes de las MPS. Tal es así que los profesionales de la salud deben estar atentos a los signos clínicos pediátricos tempranos, como hernias recurrentes durante el primer semestre de vida, otitis, resfríos en verano, que les moleste la luz, ronquidos al dormir, pausas respiratorias, entre otras”.
Otros factores que influyen en esta demora del diagnóstico son el hecho de que existen pocos especialistas entrenados para detectar las MPS y que los síntomas, si se toman por separado, pueden responder a distintas enfermedades, por lo que en ocasiones se trata cada síntoma de manera individual sin relacionarlos con la condición central.
La Asociación Mucopolisacaridosis Argentina (AMA) es una asociación de pacientes que acompaña y contiene a los pacientes con MPS y a sus familiares, brindándoles orientación en los distintos aspectos relacionados a la enfermedad. Además, contribuye a generar que las MPS sean más reconocidas en la comunidad.
La Presidente de AMA, Verónica Alonso, detalló que “la concientización de las MPS es fundamental para que los nuevos pacientes reciban un diagnóstico temprano. Si más padres y médicos conocen sobre ella, hay más posibilidades de sospecharla ante la aparición de los diversos síntomas. Esto implica que se comience con la intervención terapéutica antes y así los pacientes tengan una mejor calidad de vida”.
“El abordaje de las MPS debería estar a cargo de un equipo interdisciplinario que trabaje en conjunto. Este debería estar conformado por un pediatra clínico, genetista, dermatólogo, neurólogo, oftalmólogo, neumonólogo, traumatólogo, psicopatólogo, neurocirujano, kinesiólogo, odontólogo, otorrinolaringólogo, cardiólogo y fonoaudiólogo, entre otras especialidades que pudiera requerir cada paciente en particular”, comentó el Dr. Fainboim.
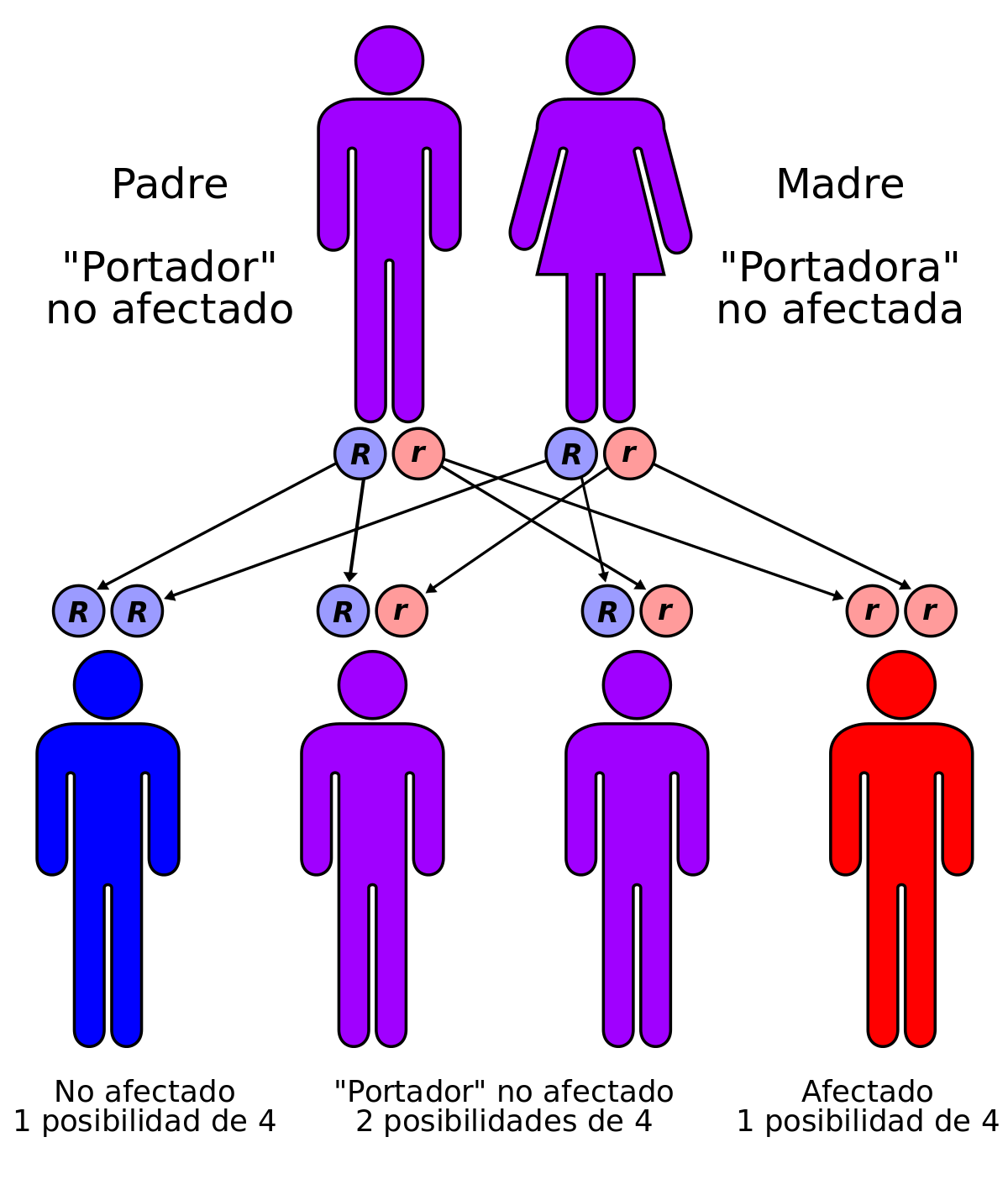
La causa de las MPS es la deficiencia o ausencia de una enzima. Esto genera que se modifique el proceso normal de eliminación de residuos de las células en los lisosomas. Con el pasar del tiempo, esto provoca que diversas estructuras del organismo comiencen a alterarse.
El Dr. Fainboim detalló que “algunos tipos de MPS (I, II, IVA, VI y VII) pueden tratarse con terapia de reemplazo enzimático. Si bien no es una cura, conforma un abordaje muy efectivo que tiene su mayor efecto si se aplica desde temprana edad. Se le da al paciente la enzima que no produce o que genera en poca cantidad, que entra en el lisosoma y limpia esta ‘basura’ que había acumulada, lo que conlleva una mejora sustancial en la calidad de vida”. Además, subrayó que “en algunos casos en particular, se puede utilizar el trasplante de médula ósea para tratar la condición’.
Reconociendo la importante labor de la detección temprana, el laboratorio Shire está comprometido con la concientización y actualización de conocimientos para médicos distintas especialidades, por lo que periódicamente realiza jornadas orientadas a los profesionales de la salud.
Las enfermedades poco frecuentes conforman un conjunto de más de 8 mil patologías que comparten la característica de afectar a menos de 1 de cada 2.000 personas. En particular, las MPS ocurren en 1 de cada 20 mil nacidos vivos. Cada subtipo se distingue según qué enzimas le faltan a los pacientes y qué sustancias (GAGs) se depositan en las diversas estructuras del organismo. En los tipos I, II, IVa y VI, existe una ventana de oportunidad, es decir, un tiempo durante el que se puede realizar un tratamiento que mejore el pronóstico de los pacientes.
“En ciertos estados de los Estados Unidos y en algunos países de Europa el testeo para las MPS está incluido en el screening perinatal. Los pediatras esperamos con ansias que esta realidad se pueda replicar algún día en nuestro país, y que cuando suceda el sistema de salud se encuentre en condiciones de tratar a todos los pacientes”, concluyó el Dr. Fainboim.
Subtipos de MPS
Existen distintos subtipos de mucopolisacaridosis, entre los que se incluyen:
MPS I (Síndrome de Hurler, Hurler Scheie y Scheie)
MPS II (Síndrome de Hunter)
MPS III (Síndromes de Sanfilippo A, Sanfilippo B, Sanfilippo C y Sanfilippo D)
MPS IV (Síndromes de Morquio A y Morquio B)
MPS VI (Síndrome de Maroteaux-Lamy)
MPS VII (Síndrome de Sly)
MPS IX (Síndrome de deficiencia de hialuronidasa o de Natowicz)